 登入/註冊
登入/註冊

Taiwan Society of Emergency Medicine

Taiwan Society of Emergency Medicine
|
本會期刊
台灣急診醫學通訊
 1彰化基督教醫院急診醫學部 2中山醫學大學醫學系 3高雄醫學大學醫學系 文章出處 前言院外心臟停止(Out-of-hospital cardiac arrest, OHCA)是急症中的急症。欲成功救活患者,不只需要專業、完整的到院後緊急醫療團隊照顧,更需仰賴到院前生命之鏈(Chain of survival)快速、緊密的連結。 現場發現的民眾(First responder)的第一反應以及緊急救護員(Emergency medical technician, EMT)的處置,幾乎完全決斷了OHCA病人能否存活。 我們必須明白:早期心肺復甦術(Early cardiopulmonary resuscitation, early CPR)以及去顫(Defibrillation)才是影響預後的決定性關鍵(圖一)。 圖一 生命之鍊中各項被關注的程度與實際影響預後之程度(AED = 自動體外去顫器)  心肺復甦在社區(CPR in the community) 越早開始CPR救活OHCA患者的機率越高。加拿大OPALS研究指出最能影響OHCA患者預後因素是旁觀者CPR (Bystander CPR)。 為了幫助民眾克服CPR的心理壓力並且增加民眾成功辨識OHCA的概率,勤務指揮中心(Dispatch center)的角色變得非常地重要(圖二)。 勤務指揮中心(勤指) - 即119 [緊急救護系統 (EMS) ]的指揮部門,在接獲民眾報案時,可以透過電話中簡單的指令以及引導,幫助現場民眾釐清患者是否為OHCA,並教導沒受過CPR訓練的民眾實行純壓胸心肺復甦(Compression-only CPR) - 這種新興的急救模式被稱為:勤務指揮中心線上指導CPR (Dispatcher-assisted CPR, DA-CPR)。 在新加坡,DA-CPR成功地使旁觀者CPR率翻倍,提升OHCA存活率。 圖二 系統性地增進OHCA患者存活率。(OHCA = 院外心臟停止、AED = 自動體外去顫器、EMS = 緊急救護系統) 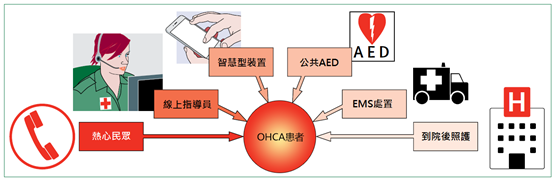 如何提升OHCA辨識度? 目前國際普遍推廣「No、No、Go」策略 – 即沒有意識(No consciousness)、沒有正常呼吸(No normal breathing),趕快打119並準備開始CPR (Go Call 911)。 不論是旁觀者自行評估或是透過119線上指導員,都還是有其挑戰以及限制。 常見問題包含瀕死呼吸(Agonal breathing)被誤認成正常呼吸,或非OHCA患者被啟動CPR。 在不久的將來,很可能會發展出利用視訊(Video-assist)的方式,協助119線上指導員判斷現場患者是否為OHCA。 公共意識以及民眾教育 只要能做到早期CPR以及電擊(去顫),不論是救護車人員或是民眾來執行,都能大幅改善病人預後。 要大幅縮短救護車人員(緊急救護員=EMT)到場時間是有困難的,因此,訓練社會大眾擁有更多的急救知識才能更有效縮短平均急救開始的時間。 除了普遍性的簡易課程外,也要鼓勵並給予較熱心、對急救有興趣的民眾更進階的訓練,進而提升整體社會大眾的急救熟練度(圖三)。 圖三 社會大眾急救熟練度金字塔。(CPR = 心肺復甦術、AED = 自動體外去顫器、DA-CPR = 勤務指揮中心線上指導CPR) 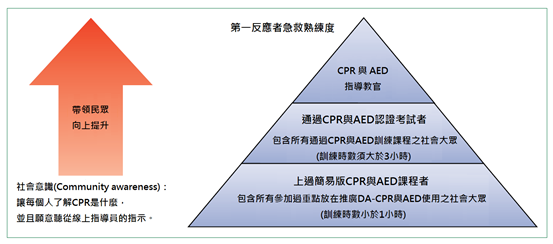 快速取得自動體外去顫器(Automated extracorporeal defibrillator, AED) 民眾或許會使用AED,但若無法快速尋獲一台AED,又能如何? 除了廣設AED外,近年來的突破是利用行動裝置定位出附近的AED位置。現在幾乎人手一機,建立出AED地圖可以幫助民眾使用手機定位,減少尋找AED的時間。也有人提議未來將AED裝在飛行器上,能自動飛到附近OHCA發生的地點。 接力賽的第二棒:緊急救護系統(Emergency medical system, EMS) 在急救OHCA患者時,如果將現場民眾比喻為接力賽的首位跑者,隸屬於緊急救護系統的EMT人員就是第二棒跑者。 緊急救護員接續現場民眾開始高品質CPR (壓胸深度5-6cm、壓胸頻率100-120下/分鐘、盡可能減少中斷),必要時給予電擊。 未插氣管內管時,建議的壓胸、給氣比例為30:2 ;建立起穩固的呼吸道(Secure airway)後建議6-8秒給氣一次。 到院前呼吸道的選擇 在轉送OHCA患者的過程中,建立進階呼吸道(advanced airway)[例:喉頭面罩(Laryngeal mask airway, LMA)、氣管內管(Endotracheal tube, ETT) ] 是否優於一般給氧 [例:袋瓣面罩(Bag-valve-mask, BVM) ],最重要的決定因素可能取決於緊急救護員本身呼吸道處置的技術。 另外關於進階呼吸道的選擇,2018年底發表的AIRWAYS-2試驗結果認為到院前選用ETT或是LMA等聲門上呼吸道(Supraglottic airway, SGA),兩組患者存活率或神經學預後沒有顯著的差異。 到院前壓胸方式的選擇 除了手動壓胸,由於科技的進步多了機械式壓胸的選項(例如台灣較常見的LUCAS device或Autopulse device)。 臨床研究告訴我們,EMT傳統手壓與機械壓胸比較,兩者預後相同;但在情境危險、地形受限或顛簸的陸上甚至空中轉送過程中,機械式壓胸無疑是值得考慮的選項。 應注意的是,不論是傳統或機械壓胸都要盡可能減少中斷時間(<10-20秒)。 到院前藥物使用的選擇 當前心臟停止之治療指引倡導正腎上腺素(Norepinephrine)的使用,但近年來的幾篇重要文獻並沒有發現它對患者的好處,甚至可能有壞處。OPALS研究指出到院前給予正腎上腺素,可以增加恢復自發性血液循環(Return of spontaneous circulation)的比率,但並沒有提高存活率或神經學預後。PARAMEDIC2試驗的結果顯示雖然在到院前給予正腎上腺素有提高30天時存活的人數,但更多患者有嚴重的神經學損傷。 至於可電擊心律復甦時的輔助用藥,根據最新的ALPS研究結果,除了胺碘酮(Amiodarone)額外增加利多卡因(Lidocaine)*這個選項。 (註:這裡的Lidocaine為特殊心血管用藥劑型,並非一般局部麻醉之配方。) 當然,不論最新研究如何,EMT人員應照著當地的醫療常規與法規來執行業務。 到院前檢傷評估以及病人去向 大部分成功復甦的患者都會有復甦後症候群(Post-resuscitation syndrome/disease),需要到加護病房(Intensive care unit, ICU)照護。 想要找出OHCA的原因並加以治療相當具挑戰性,縱使是醫學中心有時也會感到困難。當患者發病前的症狀或心電圖指向冠狀動脈疾病(Coronary artery disease, CAD),會強烈建議進行心導管手術。若遇到呼吸或神經學的問題,則需要相對應的特殊加護病房(Specialized ICU)照護。 因此在運送病人前往醫院前,須考慮選擇的醫院是否能處理此OHCA病患。 參考文獻 |