 登入/註冊
登入/註冊

Taiwan Society of Emergency Medicine

Taiwan Society of Emergency Medicine
|
本會期刊
台灣急診醫學通訊
 第四卷第二期 點閱次數:9830 PDF下載次數:38 心跳停止後的缺氧性神經傷害 — 癲癇
醫師,剛剛那OHCA(Out-hospital cardiac arrest)急救15分鐘後ROSC(Return of spontaneous circulation)的病人,現在正全身抽筋疑似癲癇發作,請問要給甚麼藥物嗎?? 這是各個急診急救區、或是復甦後的加護病房中,都有可能遇到的臨床狀況,而當下處置的醫師需對此「癲癇」有足夠認識,並給予適當評估、治療! 在急診的場域中,成人的缺氧性腦病變(Hypoxic ischemic encephalopathy, HIE)常歸因於非預期心跳停止(Cardiac arrest)、溺水、一氧化碳中毒…等因素,造成腦部缺氧、水腫壞死。而這樣的神經傷害便容易造成後續的缺氧後「癲癇」反應,此異常的腦部放電情形會造成更多的能量耗竭、細胞壞死,所以目前研究認為發生癲癇的缺氧性腦病變患者其神經學預後是較差的。 此癲癇在臨床上常以肌抽躍(Myoclonic jerks)(註: 肌抽躍–肌肉像被電到似地,突然、短暫且非自願地快速收縮和張力下降)表現最為常見,所以此種癲癇狀態常被稱為Post-hypoxic myoclonus。發作程度可以是局部性(臉部、眼瞼、頸部、手部肌肉抽動)或是全身性。也可能以其他癲癇形式出現,例如 全身型僵直-陣攣性癲癇(Generalized tonic-clonic seizure, GTC)、非抽搐性癲癇(Non convulsive seizures, NSE)[註:NSE多因病人使用麻醉藥或肌肉鬆弛劑,使肌抽躍不易被察覺] ......等等。 1963年,Lance和Adams率先地描述了四例缺氧性腦病變患者,在幾天昏迷後恢復意識,並出現了構音障礙(Dysarthria)、共濟失調(Ataxia)、專注性或動作性肌抽躍(intention or action Myoclonus)的臨床表現。而後我們稱
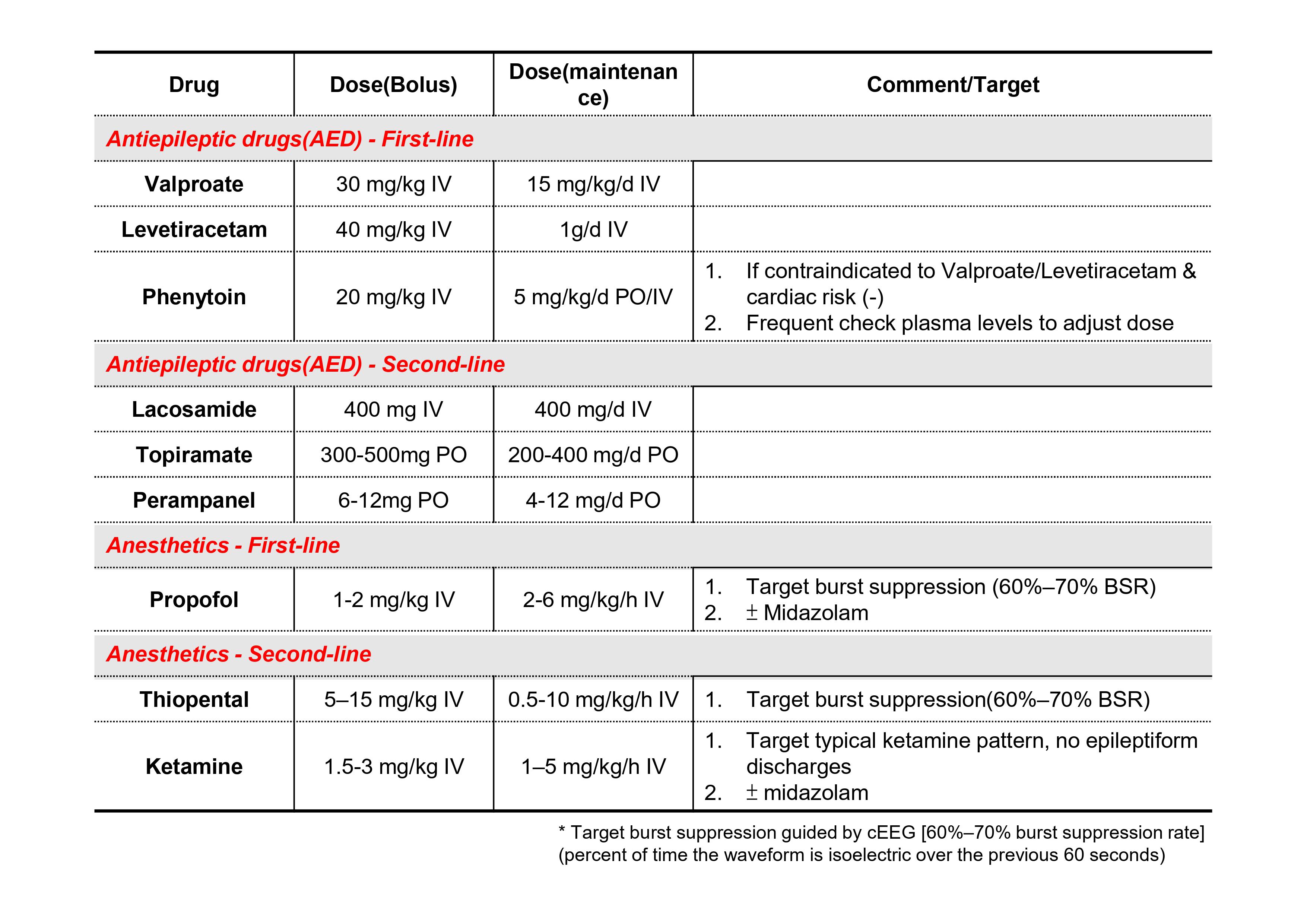
「早期診斷」 臨床上出現典型症狀(Myoclonic jerks, GTC…)加上腦電波圖(cEEG, Conventional EEG)出現Epileptiform discharge即可診斷。如設備允許,也可盡早在床邊使用aEEG (Amplitude-integrated electroencephalography)連續監測腦波,其優點是較便利且容易操作,缺點是相對傳統腦電波圖(cEEG),其準確率稍差(76%)。 須注意的是缺氧性腦病變的病人多為呼吸器依賴,且可能正在執行目標體溫管理(Targeted temperature management, TTM),所以幾乎都會使用麻醉鎮定劑或肌肉鬆弛劑,而使臨床上更難觀察肌抽躍等相關症狀,也因此使用EEG監測的角色更加重要。根據2020年美國心臟學會心肺復甦與緊急心臟照護準則建議(American Heart Association [AHA] CPR and ECC guideline),當病患接受復甦後照顧(post–cardiac arrest care)執行目標體溫管理(TTM)時,尤其是在非抽搐性癲癇(NSE)病患,應持續(連續18–24小時)或間歇性(24小時內1到2次,每次20分鐘)的腦電波圖(EEG)輔助監測是否有癲癇發作。 「積極治療」 根據Beretta et al. 2018刊登於Neurology的研究顯示,在心肺復甦後昏迷的病患,需治療頑固性癲癇重積狀態(Refractory status epilepticus)時,相較於保守治療,若能積極地使用抗癲癇藥物(AED, antiepileptic drugs)或麻醉鎮靜藥物治療,病患能有較佳的神經學預後(CPC 1/2 - 54.3% / 44.4%)。 所以根據上述研究的內容設計與參考「台大醫院目標體溫控制操作流程」,即擬訂下述流程圖(表一) Treatment for Acute post hypoxic myoclonus,和藥物使用劑量(表二)。 表一 Treatment for Acute post hypoxic myoclonus流程圖(Ref) 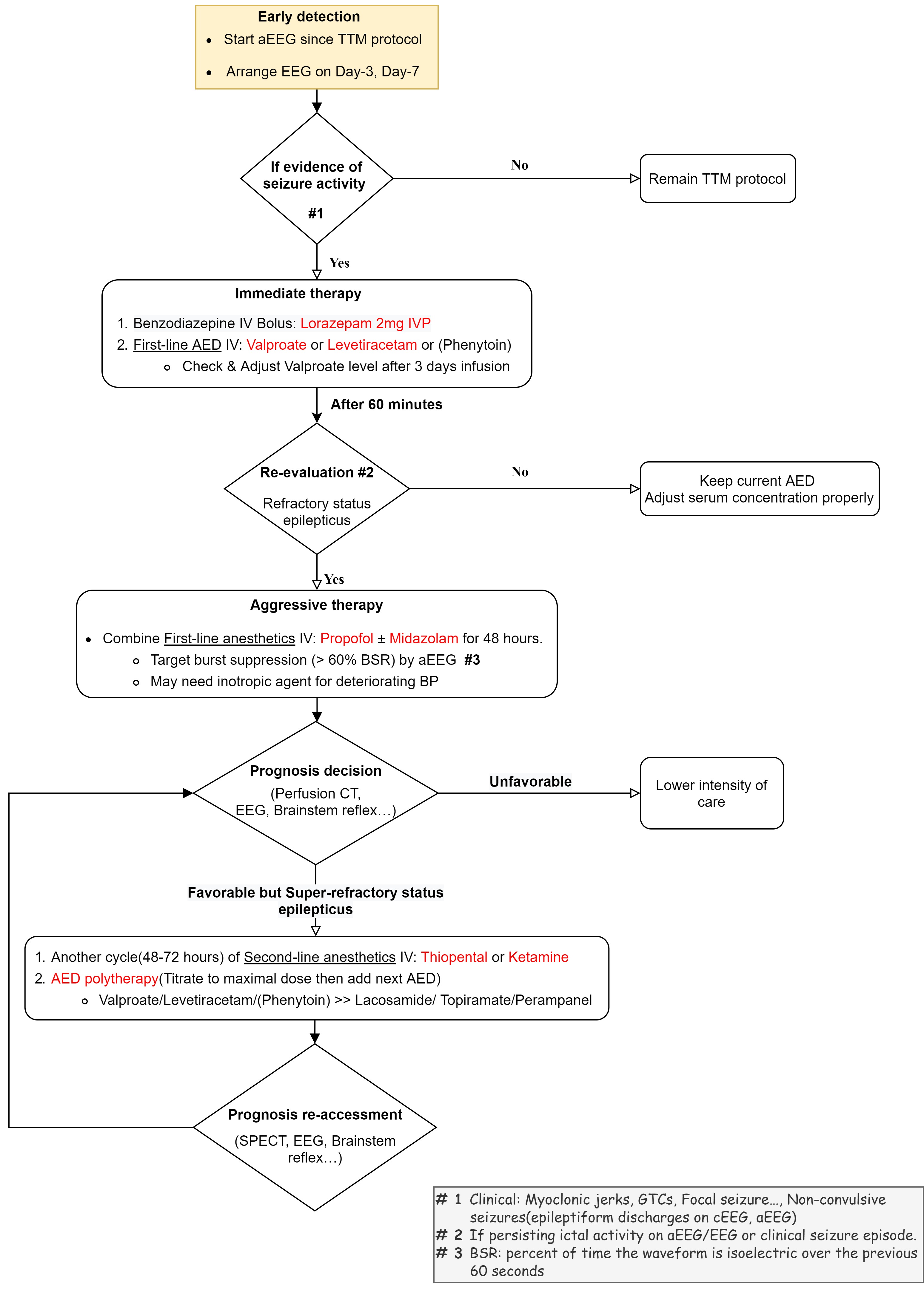 Step 1 - 早期診斷 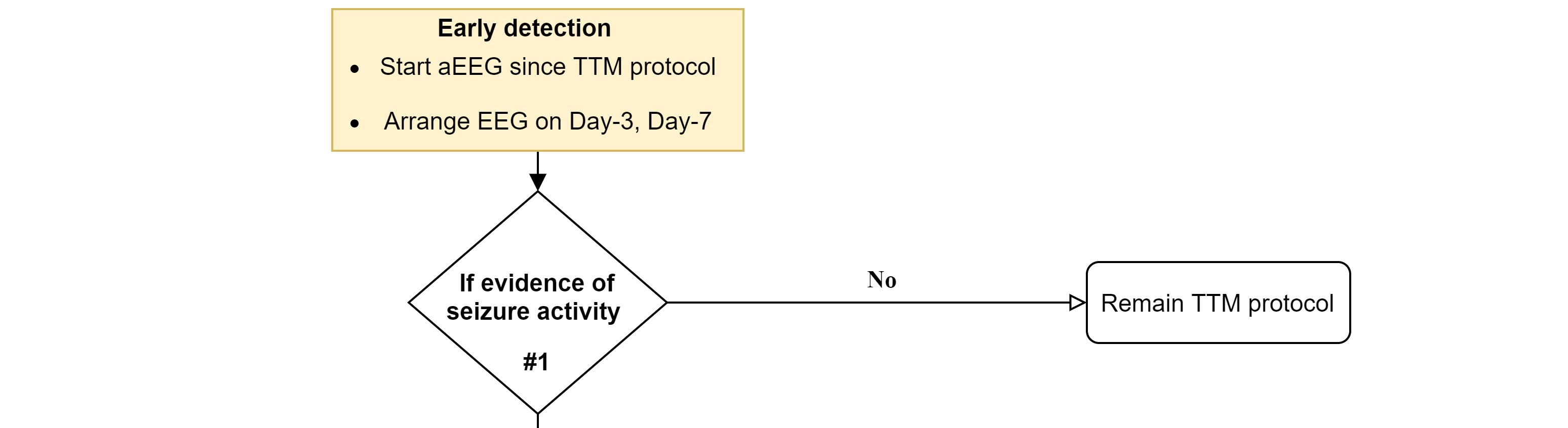 對於執行目標體溫管理(TTM)的病人,除了仔細的臨床觀察外,盡早進行腦電波圖監測aEEG(Amplitude-integrated EEG),並於目標體溫管理後第三天/第七天安排cEEG (Conventional EEG)來確定是否有Post-hypoxic myoclonus診斷及預後評估。 Step 2 – 開始第一線藥物、盡快再評估 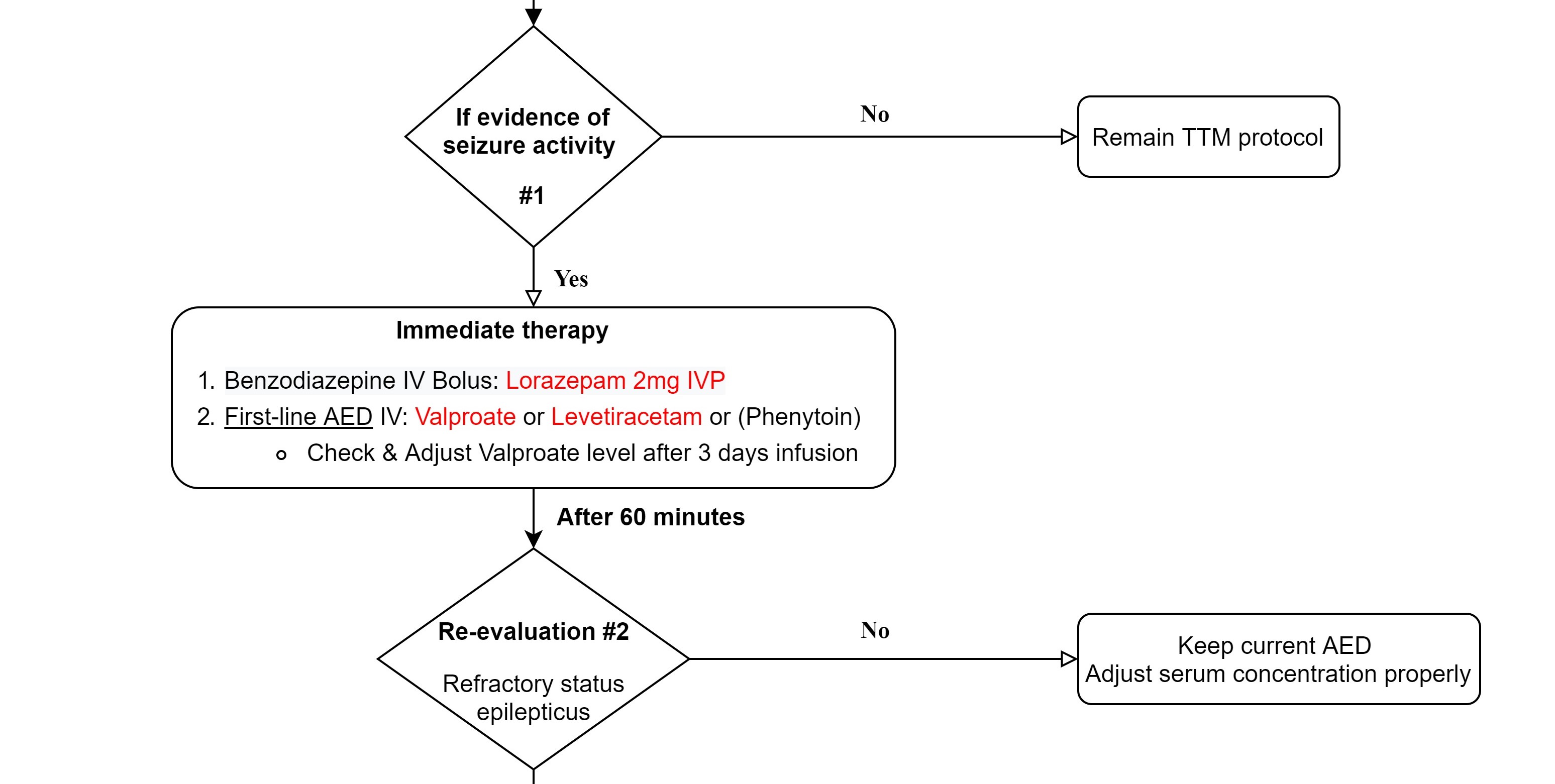 如確定診斷Post-hypoxic myoclonus,立即給予BZD類藥物(例: Lorazepam 2mg IVP) 及第一種AED藥物(例: Valproate loading + maintenance dose),並於藥物給予後60分鐘立即評估是否仍處於癲癇狀態。若已無處於癲癇狀態,即維持原先治療藥物,並追蹤、調整血液中藥物至適當濃度;如是,即稱之為「頑固性癲癇重積狀態」(Refractory status epilepticus)。 Step 3 - 積極進階治療 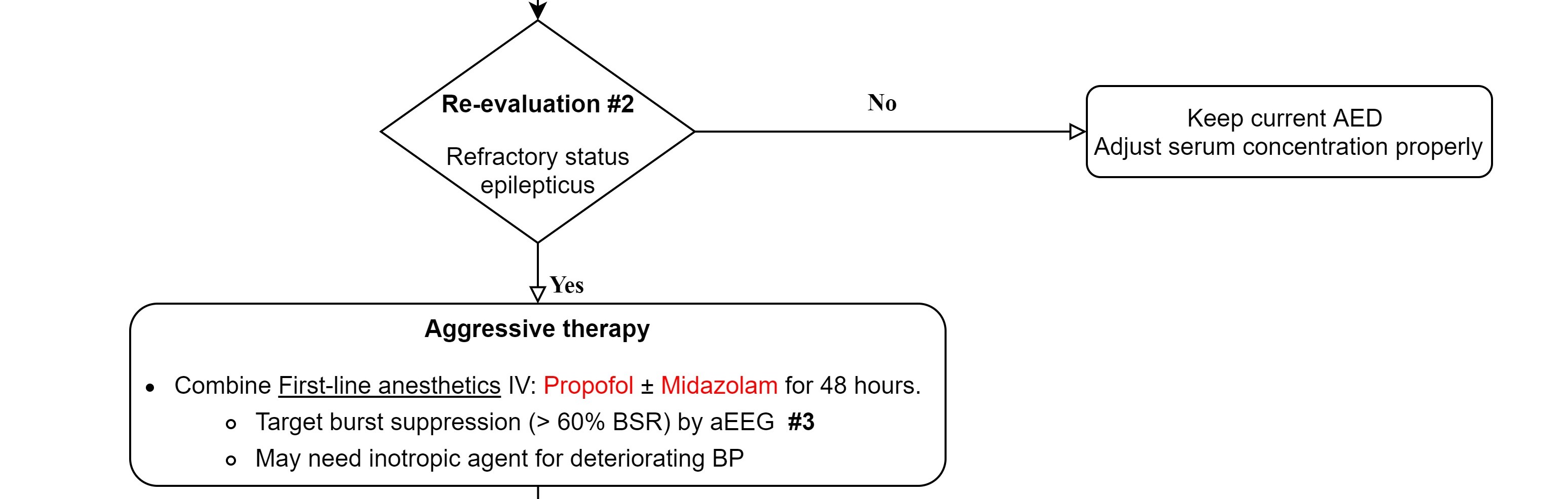 針對頑固性癲癇重積狀態(Refractory status epilepticus),應積極地給予第一線麻醉鎮靜藥物(例: Propofol with or without Midazolam)治療,並適時地上調藥物劑量(必要時使用升壓藥物穩定生命徵象)。使得aEEG上的腦波型達成Burst suppression pattern且使得Burst suppression rate大於60%,且能持續48小時以上。 Step 4 – 反覆預後評估、多線藥物治療 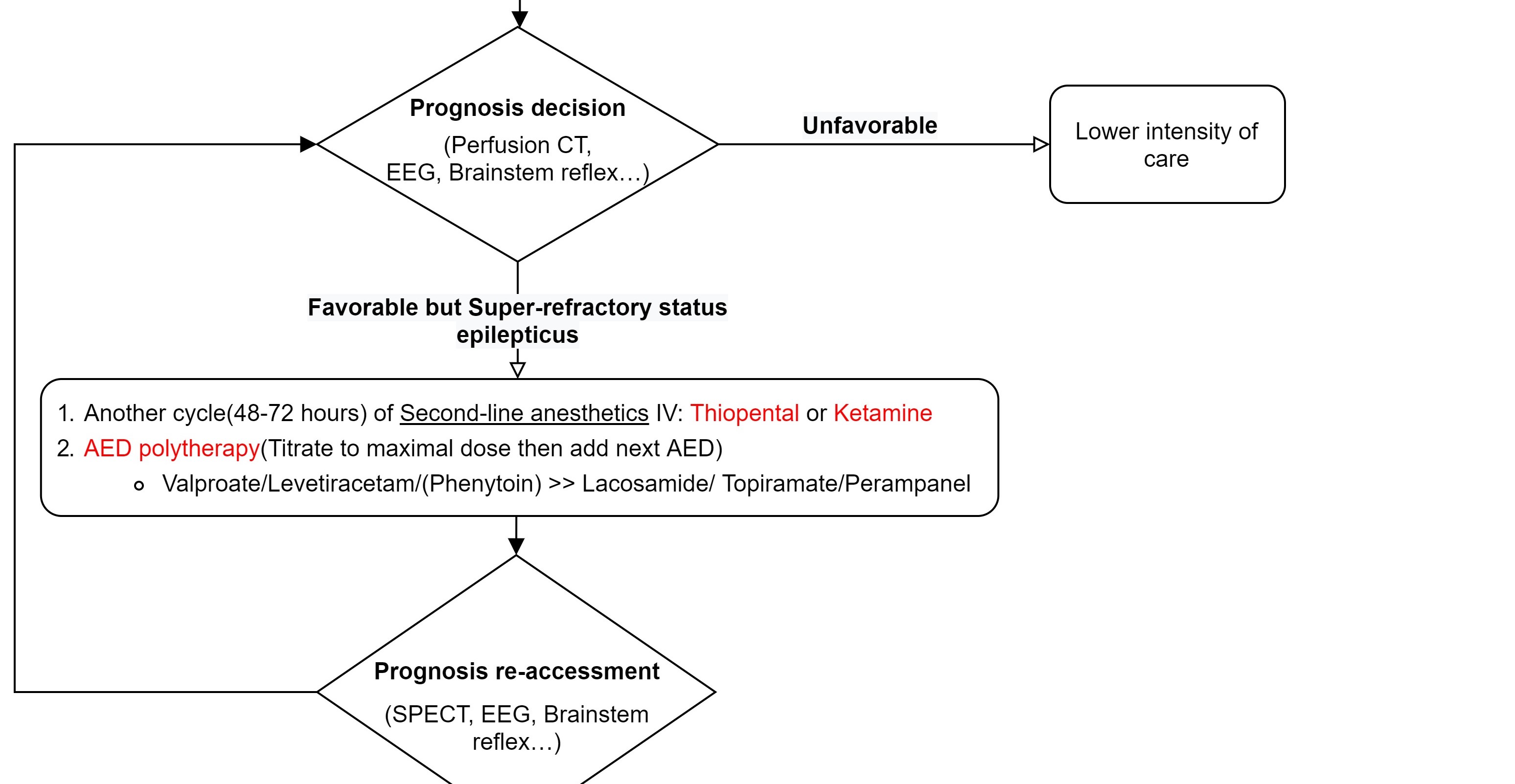 如果經第一線麻醉藥物完整療程後仍處於癲癇狀態,即稱為「超級頑固性癲癇重積狀態」(Super refractory status epilepticus)。此時,先行評估病人預後(EEG, perfusion CT, SPECT, brainstem reflex, NSE, SSEP……等等多工具綜合評估)。如預後較差,即降低藥物強度給予保守性治療;如預後較佳,則再給予第二線麻醉鎮靜藥物(例: thiopental)並維持24至72小時。亦可以同時、逐步加上其餘AED藥物(藥物調整至最大劑量無效後,再加上另一種藥物)。 註:
 參考文獻 1. 2020 American Heart Association(AHA)心肺復甦(CPR)與緊急心臟照護(ECC)準則 2. Lybeck A, Friberg H, Aneman A, et al. Prognostic significance of clinical seizures after cardiac arrest and target temperature management. Resuscitation 2017;114:146-151. 3. Rittenberger JC, Popescu A, Brenner RP, Guyette FX, Callaway CW. Frequency and timing of nonconvulsive status epilepticus in comatose post-cardiac arrest subjects treated with hypothermia. Neurocrit Care. 2012;16(1):114-122. 4. Gupta HV, Caviness JN. Post-hypoxic Myoclonus: Current Concepts, Neurophysiology, and Treatment. Tremor Other Hyperkinet Mov (N Y). 2016;6:409. 5. Beretta S, Coppo A, Bianchi E, Zanchi C, Carone D, Stabile A, Padovano G, Sulmina E, Grassi A, Bogliun G, Foti G, Ferrarese C, Pesenti A, Beghi E, Avalli L. Neurological outcome of postanoxic refractory status epilepticus after aggressive treatment. Epilepsy Behav. 2019 Dec;101(Pt B):106374. |